
DISFUNCTIA GASTRO-INTESTINALA LA TRAUMATIZATII VERTEBRO MEDULARI
Sunt descrise fiziologia intestinala, disfunctiile gastrointestinale secundare traumatismelor vertebromedulare si tratamentul acestora. Disfunctia gastrointestinala este dependenta de timpul scurs de la traumatism si de nivelul leziunii medulare. Sunt descrise trei faze diferite: faza acuta, al carui semn major este socul spinal, cu disparitia tuturor functiilor neurologice inferioare fata de nivelul leziunii, faza subacuta si o faza cronica caracterizata prin intestin neurogen.23 In faza cronica exista doua tipuri distincte de afectare neurogena intestinala: leziune de neuron motor superior, leziune situata deasupra nivelului vertebrei T12 ce duce la intestin spastic / reflex / hiperton / suprasacral si leziune a neuronului motor inferior, afectare sub nivelul vertebrei L1, ce conduce la intestin flasc / areflex / hipoton / infrasacral. Fiecare faza si tip de disfunctie neurogena intestinala necesita tratament specific. Diferitele complicatii survenite, pot fi minimalizate prin ingrijire adecvata. Una dintre cele mai importante complicatii este disreflexia autonoma, sindrom caracterizat prin stimulare simpatica paroxistica, ce survine la pacientii cu traume vertebromedulare situate deasupra nivelului centrilor simpatici splanhnici (T5-T6). Aceasta complicatie are risc vital si impune tratament de urgenta. Aparitia disreflexiei autonome poate fi prevenita printr-un management intestinal adecvat.
1 Fiziologia intestinala
Activitatea intestinala este reglata de interventia a trei mecanisme: neurogen, miogen si chimic.
Cel mai important mecanism este cel neurogen. Inervatia intestinala este extrinseca (parasimpatica, simpatica si somatica) si intrinseca. Inervatia parasimpatica pentru segmentele superioare ale tubului digestiv, pana la nivelul flexurii splenice a colonului, este asigurata de nervul vag. Colonul descendent si rectul primesc inervatie parasimpatica de la nivelul S2-S4, prin intermediul nervilor splanhnici (erigenti). Inervatia simpatica pentru portiunea superioara a tubului digestiv provine de la nivelul T9-T12 prin nervii mezenterici. Colonul descendent, rectul si sfincterele primesc inervatie simpatica de la nivelul L1-L3 prin nervii hipogastrici. Inervatia somatica a sfincterului anal extern si a diafragmei pelvine provine din segmentele S2-S4, prin nervii rusinosi. Sistemul nervos intrinsec, format din plexurile submucos Meissner si mienteric Auerbach, genereaza activitatea ritmica, intrinseca a intestinului si coordoneaza motilitatea segmentara.
In sistemul nervos intrinsec se gasesc neuroni senzitivi (responsivi la acid, hormoni gastrointestinali, peptid intestinal vasoactiv, glucoza si la stimuli mecanici), motori (regleaza activitatea musculaturii netede, secretia si, probabil, absorbtia) si interneuroni.
Transmisia miogena se realizeaza intre celulele musculare netede prin intermediul jonctiunilor gap.
Numerosi neurotransmitatori si hormoni pot influenta activitatea intestinala.
Inhibarea motilitatii gastrointestinale apare ca o complicatie directa a traumatismul medular.
De asemenea alti factori care pot conduce la inhibarea motilitatii sunt:
Faza acuta posttraumatism vertebromedular este caracterizata prin aparitia socului spinal. Fenomenul a fost descris prima data de Whytt in 1750, iar termenul de "soc spinal" a fost introdus de Hall in 1841. Este o entitate fiziopatologica tranzitorie ce se caracterizeaza prin deficit motor si senzitiv, paralizie flasca si abolirea tuturor reflexelor sub nivelul leziunii, paralizia musculaturii intestinale si vezicale si dificultatii ale termoreglarii.
Etiopatogenia șocului spinal este in continuare un subiect foarte discutat, existand mai multe teorii ce explica partial fenomenul. Durata șocului spinal este situata in general la nivelul de ore-zile, dar poate fi intalnit chiar pana la cateva saptamani. Complicatiile infectioase pot prelungi acest interval Depasirea acestei etape este marcata de reaparitia reflexelor spinale si spasticitate infralezional.
Socul spinal imbraca aspecte diferite in functie de sediul leziunii. In leziunile cervicale inalte apare: insuficienta respiratorie, tetraplegie, cu areflexie la nivelul tuturor membrelor, anestezie sub nivelul leziunii, soc neurogen (hipotensiune arteriala, bradicardie, hipotermie , pierderea tonusului rectal si vezical, retentie de materii fecale si urina, distensie abdominala, ileus si golire gastrica intarziata, sindrom Horner ipsilateral (ingustarea fantei palpebrale, mioza, anhidroza). In leziunile cervicale joase musculatura respiratorie este crutata. In leziunile toracale inalte apare parapareza. In leziunile toracale joase nu apare hipotensiune arteriala si socul neurogen.
Socul spinal conduce intotdeauna la ileus paralitic si megacolon neurogen. Ileusul apare imediat posttraumatic dupa leziunile toracolombare si dupa un interval de 48 ore in cele cervicale Reflexul anal este abolit in aceasta etapa. De cele mai multe ori ileusul se remite in 48-72h.
Complicatii: Instalarea ileusului duce la distensie abdominala si agravarea tulburarilor respiratorii, creste riscul de aspiratie , impiedica intoarcerea venoasa si diminueaza perfuzia medulara.
In faza subacuta deficitul motor si senzorial persista, apar reflexele spinale si reflexul cutanat plantar in extensie.
In cazul leziunilor situate deasupra nivelului T12, ileusul paralitic initial este in locuit de spasticitate intestinala. Leziunile sub nivelul L1 conduc la atonie intestinala permaneneta.
In aceasta etapa stimulii viscerali pot da nastere celei mai temute complicatii, disreflexia autonoma. Disreflexia autonoma, observata initial de Anthony Bowlby in 1890 si descrisa de Guttmann si Whitteridge in 1947 , apare la pacientii cu traume vertebromedulare deasupra nivelului T5-T6, care intrerup controlul centrilor simpatici medulari de catre centrii nervosi superiori. Se caracterizeaza prin stimulare simpatica paroxistica dupa distensia, stimularea sau manipularea intestinului sau vezicii urinare. Prevalenta acestui fenomen variaza intre 48 si 90%.
Sub nivelul leziunii, impulsurile viscerosenzitive de la nivel intestinal sau vezical sunt transmise pe cai ascendente catre neuronii din grupul intermediolateral toracolombar, declansand un reflex simpatic. Hiperstimularea simpatica descarca norepinefrina, dopamin-β-hidroxilaza si dopamina in cantitati mari, ce duc la vasoconstrictie masiva in sistemul arterial, hipertensiune arteriala si venodilatatie cerebrala. Criza hipertensiva este sesizata de creier prin baroreceptorii de la nivel cervical prin intermediul nervilor IX si X. Acesta genereaza impulsuri inhibitorii, care insa nu pot fi transmise infralezional. Centrii vasomotori bulbari incearca sa scada presiunea arteriala, prin stimulare parasimpatica a cordului, prin intermediul nervului vag, generand bradicardie severa.
Faza cronica este caracterizata prin deficit senzitivomotor, spasticitate, contracturi musculare si importante tulburari digestive și genitourinare. Prevalenta intestinului neurogen la pacientii cu traumatisme vertebromedulare, aflati in faza cronica de evolutie este 95%.
Afectarea tractului gastrointestinal imbraca diferite aspecte in functie de sediul leziunii medulare.
Tipuri de intestin neurogen
1. Leziunea deasupra nivelului T12, leziune a neuronului motor superior, conduce la intestin spastic / hiperton / reflex / suprasacral, caracterizat prin: spasticitatea peretelui intestinal, hipertonia sfincterului anal extern, dissinergia anorectala, pierderea controlului voluntar al defecatiei, pierderea controlului voluntar al sfincterului anal extern. Reflexele anocutanat si bulbocavernos sunt prezente dupa remiterea socului spinal.
Activitatea reflexa este conservata, intestinul stimulat va avea peristaltica. Continenta este pastrata, tonusul sfincterului anal extern fiind conservat. Constipatia si retentia de materii fecale apar, in special, din cauza hipertoniei sfinteriene.
2. Leziune sub L1, leziune a neuronului motor inferior, conduce la intestin paralitic / flasc / hipoton / areflex / infrasacral, caracterizat prin:
pareza peretelui intestinal,
pierderea controlului voluntar al defecatiei,
pierderea controlului voluntar al sfincterului anal extern,
hipotonia sau atonia sfincterului anal extern, si absenta reflexului de defecatie.
Reflexele anocutanat si bulbocavernos sunt absente.
Chiar in conditiile reaparitiei peristalticii, aceasta se dovedeste a fi ineficienta in absenta reflexului spinal. Apare retentia de materii fecale si incontinenta prin atonia sfincterului anal extern si deschiderea rectului prin reducerea unghiului anorectal secundara hipotoniei muschiului ridicator anal
2 Complicatii
ocluzie mecanica
perforatii intestinale
peritonita
infarct intestinal
tulburari circulatorii
pancreatita
colecistita acuta nelitiazica
disreflexie autonoma
ulceratii gastrice
reflux gastroesofagian
hemoroizi
prolapas rectal
diverticuloza
abcese perirectale
cancer de colon
simptome nespecifice: durere , greata , scaderea apetitului , constipatie , diaree
3 Diagnosticul diferential trebuie realizat in primul rand intre cele doua tipuri de ileus, spastic si paralitic, si, in al doilea rand, cu ocluziile mecanice prin obstructie sau strangulare. Alte entitati cu care se face diagnosticul diferential sunt:
traumatismele abdominale,
peritonitele, infarctul intestinal,
pancreatita,
colecistita acuta,
colangita acuta,
apendicita,
infarctul miocardic
sarcina.
Tratamentul difera tot in functie de timpul scurs de la evenimentul traumatic si de sediul leziunii.
In faza acuta scopurile tratamentului sunt realizarea decompresiei abdominale si reechilibrarea hidroelectrolitica. Decompresia abdominala se realizeaza prin montarea unei sonde de aspiratie nazogastrica sau orogastrica, in cazul pacientilor cu fracturi ale bazei craniului sau ale masivului facial asociate Montarea sondei se recomanda a fi facuta inca de la locul accidentului, inaintea transportului pacientului.
In faza subacuta tratamentul se bazeaza pe prevenirea sau tratarea disreflexiei autonome.
Prevenirea acestui fenomen se realizeaza prin evitarea factorilor declasatori. Administrarea simpatoliticelor: blocante alfa-adrenergice, ganglioplegice, depletive ale depozitelor de catecolamine, vasodilatatoarelor si anestezicelor locale pot preveni declansarea acestui fenomen.
Tratamentul disreflexiei autonome consta in mentinerea unei pozitii elevate a trunchiului si capului si administrarea de nifedipin sau nitroglicerina sublingual, pentru obtinerea unui efect imediat. Alte medicamente utilizate sunt mecamilamina, diazoxidul sau fenoxibenzamina. Cel mai important element al tratamentului este indepartarea cauzei, deoarece persistenta stimulilor viscerali intretin raspunsul simpatic. Pentru obtinerea analgeziei se administreaza paracetamol sau co-proxamol, aspirina sau alte antiinflamatorii nesteroidiene fiind contraindicate. In cazul ineficientei acestor masuri se poate recurge la anestezie generala sau regionala, care blocheaza cu succes acest raspuns.
Scopurile tratamentului in faza cronica:
Tratamentul in faza cronica trebuie sa tina cont de nivelul leziunii, intestin spastic sau paralitic. Trebuie avuta in vedere si patologia asociata: diabet, intestin iritabil, intoleranta la lactoza, boli intestinale inflamatorii, istoric de sangerari digestive, care va influenta alegerea medicatiei
q Tratamentul intestinului spastic:
Dieta trebuie sa fie echilibrata si consumul de lichide adecvat. Se evita condimentele si produsele inalt rafinate.
Se administreaza laxative orale cu 8-12 ore inaintea inceperii procedurii de golire intestinala, cu scopul de a mentine un scaun format, de consistenta scazuta. Golirea continutului intestinal se face la fiecare doua zile, la aceeasi ora. Se administreaza mancare sau o bautura calda cu 30 minute inaintea inceperii procedurii, reflexul gastrocolic crescand activitatea colonica dupa distensia gastrica.
Se administreaza supozitor sau clisma intrarectal. Se indeparteaza manual orice reziduu prezent in ampula rectala, pentru a asigura contact optim al supozitorului cu mucoasa.
Se realizeaza stimulare anala 15-20 secunde, la fiecare 5-10 minute, pana la golirea ampulei rectale.
Principalul risc al stimularii anale este declansarea fenomenului de disreflexie autonoma, neajuns ce poate fi prevenit prin administrarea locala a unui gel anestezic continand lidocaina 2% cu 5 minute inaintea inceperii procedurii sau oral nifedipin 10 mg.
q Tratamentul intestinului paralitic :
In absenta tonusului sfincterului anal extern, un scaun format, de consistenta ferma, ce poate fi evacuat manual zilnic sau de doua ori pe zi realizeaza o pseudocontinenta.
Dieta trebuie sa aiba un continut inalt de fibre. Se evita condimentele si produsele inalt rafinate. Lichidele se consuma in cantitati adecvate.
Din cauza absentei tonusului sfincterului anal extern si modificarii unghiului anorectal supozitoarele se administreaza in decubit lateral, pozitie in care pacientul ramane 20-30 minute. De cele mai multe ori, in cazul intestinului paralitic supozitoarele sunt ineficiente, evacuarea manuala jucand rolul cel mai important.
Vezica urinara este golita pentru a se evita refluxul vezicoureteral.
Pacientul efectueaza manevra Valsalva si ampula rectala este evacuata manual.
Tratamentul medical
Laxative de contact / prokinetice / stimulenti colonici: bisacodyl (Dulcolax, Bisac Evac, Bisco-Lax), senna (Senokot), senna-docusat sodium (Senokot-S);
Laxative osmotice: sodium phosphate, polyehylene glycol ;
Laxative de volum: psyllium (Metamucil, Citrucel);
Emoliente: docusate sodium (Colace, Surfak);
Administrarea pe perioade lungi a laxativelor de contact este ineficienta din cauza dezvoltarii tolerantei. Emolientele, in schimb nu determina toleranta.
Tratamentul chirurgical
Se pot practica transpozitii musculare cu adductorul lung si marele fesier. Tehnica este utila la pacientii cu leziuni incomplete, care mai pastreaza inervatie.
In caz de dissinergie rectala se practica miotomie.
In cazurile refractare sau complicate se efectueaza colostomie sau ileostomie. Stomele scad timpul de acordat ingrijirii intestinului de la 11 la 4 ore pe saptamana cresc confortul si ofera independenta pacientilor in ingrijirea intestinala si elimina riscul de incontinenta.
Se poate incerca apendicocecostomie cu clisma anterograda. Apendicele este adus la piele si printr-un cateter se introduce fluid anterograd. Este o procedura rezervata cazurilor in care atonia sfincteriana nu permite efectuarea clismelor in maniera retrograda.
Un procent de 23% dintre pacientii necesita tratamentul complicatiilor.
Prognosticul depinde in mare masura de patologia asociata.
Supravietuirea in spital depaseste 90%. Mortalitatea prin complicatii digestive atinge valoarea de 5-10%. Afectarea motilitatii gastrointestinala este una dintre cele mai importante cauze de morbiditate la traumatizatii vertebromedular. Este principala cauza de scadere a calitatii vietii.
Un procent de 37% dintre pacientii cu traumatisme vetebromedulare necesita asistenta in efectuarea procedurilor de golire intestinala. Pacientii tetraplegici sunt dependenti in proportie de 3 ori mai mare decat cei paraplegici (59% vs. 16%).
COLECISTITA ALITIAZICA
HIDROCEFALIA. MALFUNCTIA DE DRENAJ VENTRICULOPERITONEAL
Drenajul ventriculoperitoneal este drenajul LCR in exces din sistemul ventricular intr-o alta cavitate a organismului cu posibilitati de resorbtie, cum ar fi cavitatea peritoneala.
Indicatiile drenajului ventriculoperitoneal sunt reprezentate de:
- hidrocefalia interna a nou-nascutului
- hidrocefalia obstructiva
- hidrocefalia cu presiune normala - decada a 6-a de viata
- hidrocefalia interna secundara - HSA, meningite
- hidrocefalia mixta - abiotrofie cerebrala
Hidrocefalia este dezechilibrul intre producerea și resorbția LCR-ului. Hidrocefalia determina hipertensiune intracraniana.
LCR-ul este produs in plexurile coroide din ventriculii laterali, mai puțin ventriculii III și Este resorbit la nivelul granulatiilor arahnoidiene din vecinatatea sinusurilor venoase ale durei mater,ajungand in sangele venos.
Circuitul LCR este din ventriculul lateral, prin foramenele Monro in ventricul III,ulerior prin apeductul Sylvius in ventricul IV si apoi in spațiul subarahnoidian prin foramenele laterale Lushka și foramenul median Magendie.
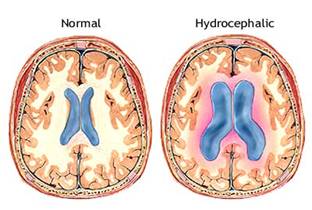
Fig. Adam
Hidrocefalia secundara este complicația aparuta dupa:
HEMORAGIA SUBARAHNOIDIANA - malformații vasculare cerebrale - arteriale și venoase - anevrisme cerebrale rupte clipate
MENINGITA POSTOPERATORIE - VENTRICULITA (și dupa revizii de șunt)
MANIFESTARI CLINICE: - cefalee, redoare de ceafa
- senzație de greața de voma
- tulburari de camp vizual, edem papilar
- fatigabilitate
+/- febra → COMA → EXITUS
TRATAMENT - DRENAJ VENTRICULOPERITONEAL
DVP in 23% din cazuri→ evoluție dificila→ se asociaza complicații, iar la unii pacienți exista mai multe episoade de malfuncție → impact negativ neuronal => mortalitate 4%
DIAGNOSTICUL MALFUNCȚIEI DE DRENAJ VENTRICULOPERITONEAL
CT, MRI cerebral
Radiografii simple ale tubulaturii de drenaj ventriculoperitoneal: craniu, torace, abdomen
Palparea rezervorului
monitorizarea presiunii intracraniene
puncție lombara - examenul LCR: celularitate, cultura LCR
Examen oftalmologic cu fund de ochi - edem papilar
Analize de laborator: proteina C reactiva
leucocite, eozinofile, imunelectoforeza
CAUZE DE MALFUNCIIE DE DRENAJ VENTRICULOPERITONEAL
OBSTRUCȚIE - proximal cu celule din plexul coroid: eritrocite, leucocite, substanțe proteice - fibrina, albumina => ↑ in LCR - MHE afectata de infecție, prezența sg.
- distal - adeziune cu cavitatea abdominala + infecție, loculare - pseudochist, perforație intestinala, dar și condiții de sarcina și constipație
INFECȚIA - se colonizeaza interiorul șuntului și valvei, plaga infectata abdominala - in 90% prezența in primele 3 saptamani de la montarea DVP
Hydrocephalus and shuntus. What the neurologist should know - Ian K. Pople 2000
- OVERDRAINAGE / UNDERDRAINAGE
DECONECTARE A SEGMENTELOR CU MIGRARE
RUPEREA CATETERULUI
VALVA DEFECTA
PRESIUNE ↑ INTRAABDOMINALA - CIROZA
TRATAMENT NEUROCHIRURGICAL AL MfDVP
revizie de shunt = controlul functionabilitatii capatului distal si proximal cu/fara repunerea DVP, repozitionare
externalizarea suntului - la cei cu afectarea capatului distal
|
Politica de confidentialitate |
| Copyright ©
2024 - Toate drepturile rezervate. Toate documentele au caracter informativ cu scop educational. |
Personaje din literatura |
| Baltagul – caracterizarea personajelor |
| Caracterizare Alexandru Lapusneanul |
| Caracterizarea lui Gavilescu |
| Caracterizarea personajelor negative din basmul |
Tehnica si mecanica |
| Cuplaje - definitii. notatii. exemple. repere istorice. |
| Actionare macara |
| Reprezentarea si cotarea filetelor |
Geografie |
| Turismul pe terra |
| Vulcanii Și mediul |
| Padurile pe terra si industrializarea lemnului |
| Termeni si conditii |
| Contact |
| Creeaza si tu |