
EXPLORAREA BOLNAVILOR CU AFECTIUNI ALE APARATUL CARDIO-VASCULAR
Inima este un organ musculo-cavitar, indeplinind functia de pompa a sangelui pentru intregul organism.
Este situata in torace, in mediastinul mijlociu, intre cei doi pulmoni si diafragm.
Cordul este acoperit de pericard, protejat de frecare prin lichidul pericardic (50 ml).
Cavitatile cardiace:
Cordul prezinta patru camere (doua atrii, doi ventriculi), comunicand intre ele prin valvele atrio-ventriculare si fiind separate prin septul interventricular si interatrial.
Atriile: primesc sangele care se intoarce la cord prin venele pulmonare (atriul stang = AS) si respectiv venele cave (atriul drept = AD);
Ventriculii: pompeaza sangele in mica (ventriculul drept = VD) si marea circulatie (ventriculul stang = VS), prin sistola ventriculara.
VD functioneaza intr-un regim presional inferior celui al VS, avand un perete muscular de patru ori mai subtire ca al VS.
Valvele cardiace:
Valvele atrio-ventriculare: realizeaza comunicarea dintre atriu si ventricul, deschiderea lor fiind determinata pasiv de gradientul de presiune A-V, iar inchiderea lor fiind asigurata de contractia muschilor papilari si tensionarea cordajelor tendinoase.
Valva mitrala (bicuspida): comunicarea AS-VS;
Valva tricuspida: comunicarea AD-VD.
Valvele sigmoide: comunicarea dintre ventricul si artera (VS - aorta; VD - artera pulmonara); fiecare prezinta cate trei cuspe, fara muschi papilari si cordaje.
Arterele coronare (artera coronara dreapta = ACD, artera coronara stanga = ACS) sunt ramuri principale din aorta, asigurand irigarea miocardului. Miocardul extrage si foloseste 50% din oxigenul arterial coronarian.
Irigarea miocardului se realizeaza in diastola.
O reprezentare schematica a circulatiei coronariene (vedere anterioara si posterioara) este ilustratain Figura 1.
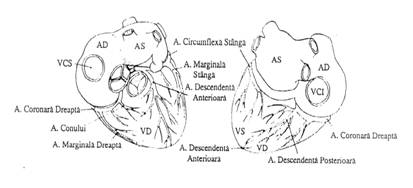
Figura 1 - Vedere anterioara si posterioara a circulatiei coronariene
Muschiul cardiac (miocardul): tesut muscular specializat, cu caracter asemanator muschiului striat, dar lipsit de control nervos voluntar, interconectat sub forma unui sincitiu (contractie si relaxare unitara), dotat cu proprietatea de automatism.
Endocardul este stratul de tesut conjunctiv ce captuseste cavitatile si valvele cardiace.
Epicard este stratul de tesut conjunctiv ce adera de suprafata externa a inimii,in raport cu pericardul visceral.
Sistemul de conducere al inimii
Este reprezentat de celule miocardice specializate, cu proprietatea de pacemaker.
Nodul sino-atrial este localizat in peretele AD, in apropierea varsarii venelor cave. Este dotat cu automatism, responsabil de realizarea ritmului sinusal, cu frecventa 60-100 batai/min.
Nodul atrio-ventricular este localizat in peretele AD, in apropierea valvei tricuspide, dotat cu automatism cu frecventa 40-60 batai/min.
Fasciculul His se gaseste in grosimea septului interventricular.
Ramul drept este distribuit in evantai, rasfrant catre fata endocardica a miocardului VD.
Ramul stang este subampartit in 2 fascicule- anterior stang si posterior stang, distribuite catre fata endocardica a miocardului VS.
Reteaua Purkinje se distribuie miocardului V, cu automatism responsabil de frecventa ritmului idioventricular de 20-40 batai/min.
Cuplajul electro-mecanic:
Este indispensabil realizarii functiei cardiace de pompa.
Potentialul cardiac este generat de diferenta de electronegativitate dintre interiorul si exteriorul celulelor cu functie de pacemaker.
Scaderea electronegativitatii intracelulare determina depolarizarea membranei celulare, eveniment propagat la fibrele miocardice invecinate, din aproape in aproape.
Ulterior, revenirea la electronegativitatea initiala intracelulara determina repolarizarea membranei.
In cursul depolarizarii, ionii de Ca2+ patrund intracelular, fapt ce ajuta realizarea contractiei miocardice (sistola). Odata cu repolarizarea celulei, ionii de Ca2+ ies din celula, permitand relaxarea miocardului (diastola). Fenomenul este denumit cuplaj electro-mecanic.
Date de hemodinamica:
Legea dinamicii fluidelor: circulatia pasiva, in virtutea gradientului de presiune;
Forta activa de impingere asigurata de contractia (sistola) miocardica.
Ciclul cardiac:
La inceputul diastolei, miocardul ventricular este relaxat, iar valvele atrio-ventriculare sunt deschise. Sangele intors la cord, prin venele pulmonare si venele cave, a umplut atriile. Ca urmare, presiunea atriala o depaseste pe cea ventriculara, asigurand curgerea sangelui din atrii in ventriculi.
Treptat, pe masura umplerii ventriculare pasive, spre sfarsitul diastolei ventriculare, presiunea dintre atriu si ventricul tinde sa se egalizeze, valvele atrio-ventriculare fiind in pozitie intermediara. La sfarsitul diastolei ventriculare, pentru a se goli de sangele continut, atriile se contracta activ (sistola atriala). Ca urmare, presiunea din ventricul devine superioara celei din atriu, impingand valvele atrio-ventriculare in pozitia de inchidere.
Atriile se relaxeaza, iar ventriculul incepe sa se muleze pe cantitatea de sange continut, generand o presiune intraventriculara superioara celei din artera din amonte. Odata cu contractia ventriculului incepe sistola ventriculara. Presiunea din ventricul crescand determina deschiderea pasiva a valvelor sigmoide, sangele fiind impins din ventricul in artera. Dupa golirea ventriculului prin ejectie de 55-70% din sangele continut, presiunea din artere devine superioara celei din ventriculi, fapt ce determina pasiv inchiderea valvelor sigmoide si inceperea relaxarii ventriculare. Odata cu relaxarea ventriculara (diastola), presiunea din ventricul scade, sub valoarea celei din atriu, fapt ce determina deschiderea valvelor atrio-ventriculare, cu reluarea ciclului cardiac.
Evenimentele mecanice ale ciclului cardiac sunt strans corelate cu cele electrice, sistola si diastola mecanica urmand la scurt interval sistola si diastola electrica (fenomen de cuplaj electro-mecanic), dupa o scurta latenta necesara conducerii impulsului electric (latenta electro-mecanica).
Debitul cardiac:
Definitie:
Debitul cardiac reprezinta cantitatea de sange pompata de ventricul in unitatea de timp.
Debitul sistemic = Debitul sistolic VS x frecventa cardiaca
Debitul sistemic al VS = 4,5-5 l/min
Debitul sistolic normal al VS = 70 ml/bataie
Debitul sistemic se adapteaza in conditii de efort, pana la 20 l/min.
Adaptarea debitului cardiac se realizeaza prin:
Cresterea FC (SN simpatic, catecolamine, hormoni tiroidieni);
Cresterea contractilitatii miocardice (SN simpatic, catecolamine, medicamente cu efect inotrop pozitiv);
Cresterea gradului de intindere a fibrelor miocardice inaintea sistolei (presarcina), dependenta de umplerea ventriculara (returul venos catre atriu) - Legea Starling;
Scaderea presiunii din amonte de ventricul (postsarcina): presiunea din artera pulmonara sau aorta (vasodilatatia periferica, cu scaderea rezistentei vasculare).
Fractia de ejectie reprezinta procentul din volumul de sange terminaldiastolic ventricular ejectat in artere in urma unei sistole ventriculare.
Normal: FEVS = 55-78 % din volumul telediastolic al VS (indicator al contractilitatii miocardice).
SEMNE SI SIMPTOME ALE AFECTIUNILOR CARDIO-VASCULARE
Simptome:
Palpitatiile;
Durerea cardiaca:
Durerea anginoasa;
Durerea de origine pericardica;
Durerea non-cardiaca;
Dispneea de efort;
Vertijul;
Lipotimia;
Sincopa;
Oliguria.
Semne:
Modificarea ritmului cardiac;
Modificarea ascultatiei cardiace;
Modificarea TA;
Modificarea pulsului periferic;
Starea extremitatilor (culoare, tulburari trofice, temperatura);
Frecventa respiratiilor;
Ascultatia pulmonara (raluri de staza);
Decompensarea cardiaca dreapta:
Turgescenta jugularelor;
Hepatomegalia dureroasa;
Refluxul hepato-jugular;
Edemele membrelor inferioare, peretelui abdominal;
Asicta;
Subicterul;
Modificarea debitului urinar;
Modificarea statusului mental si functiei cognitive;
Modificari ale personalitatii.
EXPLORAREA APARATULUI CARDIO-VASCULAR
Examene de laborator
Teste biochimice:
Factorii biochimici de risc cardio-vascular: glicemia, colesterolul (total, LDH, HDL), trigliceridele, fibrinogenul, acidul uric, proteina C reactiva;
Markerii enzimatici de necroza miocardica: creatinkinaza totala (CK) si fractiunea miocardica (CK-MB), lacticdehidrogenaza (LDH), transaminaza TGO (ALAT); Toponina I si T;
Electrolitii serici (Na+, K+):
Functia hepatica si renala.
Teste hematologice:
Anemia;
Trombocitele;
Leucograma;
Statusul coagularii.
Examenele radiologice:
Radiografia toracica (evaluarea indicelui cardio-toracic ICT);
Examenele fluoroscopice.
Radiografia toracica
Este o explorare medicala diagnostica care ofera informatii despre structura peretelui osos toracic, mediastinului, cordului si pulmonilor, prin explorarea acestora cu radiatii X.
Explorarea este contraindicata femeilor insarcinate si necesita consimtamantul informat al pacientilor.
Explorarea necesita indepartarea hainelor si obiectelor metalice (bijuterii, ace de siguranta, nasturi radiiopaci), care pot determina artefacte radiologice.
Se efectueaza in ortostatism, in inspir profund, blocat.
Pentru aprecierea siluetei cardiace si a indicelui cardio-toracic (ICT) distanta fata de sursa de radiatii este de 2 m.
Permite aprecierea ICT si a configuratiei siluetei cardiace.
Scintigrafia miocardica de perfuzie (Tc-sestamibi, Thaliu)
Scintigrafia miocardica de perfuzie
Este o explorare invaziva, ce necesita consimtamantul informat al pacientului, care evidentiaza zonele miocardice perfuzate si ischemice, identifica defectele peretelui miocardic si permite evaluarea functiei de pompa cardiace.
Metoda presupune injectarea in timpul efortului fizic standardizat a unui trasor radioactiv - Technetiu 99m pertechnetat si inregistrarea ulterioara a radiatiilor gamma emise. Compararea imaginilor din timpul efortului cu cele de repaus, la 3-4 ore diferenta, permite deosebirea zonelor de miocard infarctat (neperfuzat, inert radioactiv) de cel ischemiat. In repaus zonele ischemiate sunt reperfuzate si fixeaza radiotrasorul proportional cu vascularizatia prezenta.
In cazul pacientilor care nu pot efectua efort fizic scintigrafia miocardica de stres se realizeaza farmacologic, prin injectarea de Dipiridamol sau Adenozina.
In infarctul miocardic acut scintigrama miocardica de perfuzie cu Tc-99m pirofosfat defineste localizarea, dimensiunile si extinderea infarctului acutla 24-96 ore de la debutul acestuia. Necroza miocardica recenta apare ca o zona calda, deoarece calciul eliberat extracelular din zona de infarct leaga cu mare afinitate radiotrasorul.
Fluxul si debitul cardiac pot fi descrise de aspectul la primul pasaj al radiotrasorului injectat intravenos, putandu-se diagnostica boli cardiace congenitale, defecte septale atriale si ventriculare, transpozitia vaselor mari, regurgitarile valvulare.
Radiotrasorul se injecteaza i.v. cu 15 min - 4 ore inainte de efectuarea scintigrafiei (functie de tipul acestuia). Pacientul este plasat in decubit dorsal, lateral si apoi in pozitie oblica anterioara stanga si dreapta. Gammacamera plasata precordial inregistreaza radiatiile emise.
Scinigrafia cu Thaliu-201 presupune injectarea radiotrasorului in timpul efortului, la atingerea frecventei cardiace maxime teoretice (FCMT), cu efectuarea scintigrafiei miocardice imediat dupa efort si repetarea acesteia dupa 4 ore. Zona de infarct apare ca o zona rece, afixatoare de trasor, fiind nevascularizata.
Scintigrafia cu Izonitril (Technetiu sestamibi) implica efectuarea scintigrafiei la 30-60 min dupa injectarea radiotrasorului, in repaus si repetarea scintigrafiei de stres la 4 ore mai tarziu.
Testul de efort va fi monitorizat conform protocolului obisnuit.
Pentru efectuarea testului este necesara oprirea medicatiei cu 24 ore inainte. Nu se mananca si nu se fumeaza cu 4-6 ore inaintea testului.
Explorarea dureaza in medie 30 min.
Examenul ecocardiografic:
Ecografia transtoracica:
M-mod;
Bidimensionala;
Doppler;
Ecografia transesofagiana;
Ecografia vasculara Doppler.
Ecocardiografia transtoracica
Este o metoda neinvaziva ce permite vizualizarea si aprecierea functiei cardiace cu ajutorul ultrasunetelor. Nu are contraindicatii.
Testul presupune emiterea, reflectarea, captarea si amplificarea undelor sonore de frecventa inalta de catre un transductor.
Ecocardiografia transtoracica in M-mod permite inregistrarea lineara a motilitatii structurilor cardiace in functie de timp.
Ecocardiografia bidimensionala (2D) reproduce dispunerea spatiala a structurilor cardiace.
Ecocardiografia Doppler color analizeaza directia, turbulenta, viteza fluxurilor sangvine intracardiace si permite calcularea presiunilor la diferite nivele.
Ecocardiografia transesofagiana
Este o metoda invaziva, ce presupune consimtamantul informat al pacientului, ce permite obtinerea unor imagini ecocardiografice superioare cu ajutorul sondei de ecografie plasata endoscopic intraesofagian. Pregatirea tehnicii este identica cu cea pentru endoscopia digestiva superioara.
Examenele ecocardiografice se pot combina cu diferite teste de stres (fizic sau farmacologic - Dopamina, Dobutamina) pentru a evidentia zonele de miocard ischemice sau hipokinetice.
Pentru examenul ecocardiografic transtoracic pacientul este plasat in decubit dorsal sau lateral stang. Se plaseaza transductorul pe torace, prin intermediul unui gel care faciliteaza transmisia ultrasunetelor. Dupa examinare, se sterge gelul.
Pentru ecocardiografia trasesofagiana bolnavul este plasat in decubit lateral stang.
Examenul ecocardiografic permite diagnosticul stenoselor si regurgitarilor valvulare, prolapsului de valva mitrala, revarsatului pericardic, trombilor intracavitari, tumorilor intracardiace, defectelor septale, cardiomiopatiilor, infarctului cu a/hipokinezie ventriculara, anevrismelor ventriculare si estimarea functiei sistolice si diastolice venbtriculare.
Tehnica dureaza in medie 30-45 min.
Ecografia arterio-venoasa Doppler
Este o explorare neinvaziva care evalueaza permeabilitatea vaselor sangvine, directia si viteaza fluxului sangvin cu ajutorul ultrasunetelor reflectate de hematiile aflate in miscare.
Transductorul M-mod reproduce fluxul sangvin ca un sunet suierator. In cazul obstructiilor vasculare nu se produce nici un sunet.
Scanarea duplex ofera imagini bidimensionale ale vaselor de sange, permitand detectarea zonelor stenozate sau trombozate si masurarea gradului obstructiei.
Ecografia vasculara Doppler color permite vizualizarea directiei si vitezei fluxului sangvin.
Procedura incepe prin descoperirea membrului investigat, pe care se aplica gelul conducator. Se observa semnalul fluxului sangvin.
Tehnica dureaza 15-30 min.
Explorarea angiografica
Coronarografia (angiografia coronariana, ventriculografia);
Explorarea angiografica a altor artere (angiografia);
Flebografia.
Coronarografia (angiografia coronariana, angiocardiografia, ventriculografia)
Coronarografia este o investigatie radiologica invaziva, cu substanta iodata de contrast, ce necesita consimtamantul informat al pacientului.
Se pregateste zona de abord vascular prin depilare (radere) si antiseptizare 9inghinal sau axilar).
Se punctioneaza artera femurala sau brahiala, prin procedeul Seldinger. Se introduce intraluminal cateterul de angiografie si se progreseaza in contracurent pana la nivelul ventriculului stang daca se doreste masurarea presiunilor si volumelor (ventriculografie) sau pana la nivelul arterelor coronare (coronarografie). Se administreaza substanta de contrast si se obtin radiografii in timpul injectarii.
Coronarografia permite identificarea stenozelor coronariene.
Angioplastia presupune pozitionarea cateterului cu balonas in zona coronariana stenozata si umflarea acestuia, sub monitorizare ECG, pana la dilatarea maxima a stenozei. Angioplastia poate fi urmata de plasarea unui stent metalic sau impregnat medicamentos la nivelul stenozei dilatate prin angioplastie.
Daca in cursul angioplastiei apar semne de ischemie miocardica se dezumfla imediat balonul.
Dupa obtinerea informatiilor dorite, se scoate cateterul.
Monitorizarea continua 8 ore postcateterism.
Se urmareste aparitia eventualelor sangerari sau hematoame la locul punctiei arteriale, pulsul periferic, TA, diureza.
Contraindicatii:
Alergie la substantele iodate de contrast;
Sarcina;
Afectiuni renale cu insuficienta renala cronica;
Tulburari de coagulare;
Noncomplianta;
Refuzul explorarii.
Cateterismul cardiac evidentiaza variatiile anatomice ale arterelor coronare sau cavitatilor cardiace, ocluzia arterelor coronare, anevrismele ventriculare, trombii murali intraanevrismali, tumorile cardiace (mixoame), defectele septale si valvulare congenitale sau dobandite, embolii pulmonari, hipertensiunea pulmonara.
Procedura dureaza aproximativ 60 min.
Arteriografia (angiografia)
Angiografia este o explorare invaziva radiologica cu substantaiodata de contrast care permite vizualizarea arterelor de calibru mare si mediu. Prelucrarea computerizata cu substractie digitala a imaginilor obtinute permite un contrast de foarte inalta calitate. Angiografia poate fi completata de angioplastie, cu ajutorul unuei sonde cu balonas a carui umflare permite dilatarea stenozelor arteriale depistate. Angioplastia poate fi urmata de plasarea la nivelul stenozei arteriale dilatate a unui stent metalic sau impregnat medicamentos, pentru mentinerea patentei vasului.
Inaintea explorarii se determina pulsurile arteriale periferice si se evalueaza statusul neurologic. Pacientul este plasat in decubit dorsal. Se pregateste locul de abord vascular prin raderea si antiseptizarea tegumentelor.
Se practica o mica incizie prin care se inteapa artera femurala. Se introduce teaca de vas, pe care se progreseaza apoi cu liderul metalic, in contracurent (tehnica Seldinger), dupa principiul "lumen pe lumen". Se scoate teaca de vas si pe liderul metalic se introduce cateterul de arteriografie, progresand pana la nivelul dorit. Se extrage liderul metalic si se injecteaza substanta de contrast, cu ajutorul injectomatului.Se efectueaza radiografii, urmarind faza arteriala si faza venoasa a injectarii.
Se retrage cateterul si se aplica un pansament steril compresiv la nivelul punctiei arteriale. Se supravegheaza eventualele sangerari, hematoame la locul punctiei, precum si posibilele reactii alergice tardive. Posprocedural se urmaresc respiratia, pulsul periferic, TA, diureza. Bolnavul va ramane in decubit dorsal, cu membrul de partea explorata in extensie completa 8 ore postprocedural.
Contraindicatii:
Alergia la substante iodate de contrast;
Sarcina;
Insuficienta renala;
Tendinta la sangerare;
Afectiunile cardiace decompensate;
Deshidratarea;
Agitatia;
Noncomplianta;
Refuzul explorarii.
Complicatii:
Reactii alergice diverse la substanta iodata de contrast;
Hemoragii;
Embolii arteriale;
Disectie arteriala;
Pseudoanevrism;
Infectarea tesutului adiacent locului de punctie;
Insuficienta renala acuta;
Criza hipertensiva;
Accident vascular cerebral;
Hipoglicemie sau acidoza la pacientii diabetici tratati cu Metformin.
Angiografia permite vizualizarea obstructiilor arteriale prin stenoze, embolii sau tromboze, evidentierea anevrismelor sau fistulelor arterio-venoase, evaluarea in vederea efectuarii transplantelor de organ, realizarea angioplastiei cu/fara montare de stent, administrarea intraarteriala a tromboliticelor, evaluarea vascularizatiei tumorale.
Explorarea dureaza aproximativ 45-60 min.
Flebografia (venografia)
Este o explorare invaziva radiologica cu substanta iodata de contrast ce permite evidentierea lumenului venelor de calibru mare si mediu.
Pacientul este plasat in decubit dorsal. Se pregateste zona de abord vascular prin raderea si antiseptizarea tegumentelor. Se punctioneaza vena femurala sau se abordeaza o vena superficiala de pe fata dorsala a piciorului. Se injecteaza substanta de contrast si se efectueaza radiografii. Se extrage catetrul si se panseaza steril.
Dupa flebografie se monitorizeaza semnele vitale si se supravegheaza locul de punctie.
Flebografia permite identificarea trombozelor venoase profunde (sursa de tromboembolism pulmonar), testarea competentei valvelor profunde, evidentierea unor malformatii venoase congenitale, identificarea unei vene adecvate penrtu grefa de bypass renal.
Explorarea dureaza 30-60 min.
Explorari electrocardiografice:
Electrocardiograma de repaus;
Testele de stres electrocardiografice;
Monitorizarea electrocardiografica Holter.
Electrocardiograma
Electrocardiograma (ECG) este o explorare neinvaziva care permite inregistrarea grafica a activitatii electrice a inimii.
Impulsurile electrice generate in timpul ciclului cardiac sunt conduse la suprafata corpului, unde pot fi detectate de electrozii plasati la nivelul membrelor si toracelui.
Zonele in care urmeaza a fi plasati electrozii se degreseaza cu alcool. Poate fi necesara raderea pilozitatii toracice abundente. Pe electrozi se aplica un gel care permite buna conducere a semnalului electric.
Se aplica electrozii pentru derivatiile membrelor: rosu - membru superior drept; negru- membru inferior drept; verde - membru inferior stang si galben - membru superior stang.
Plasarea electrozilor pentru inregistrarea derivatiilor precordiale se face astfel:
V1 (rosu) - in spatiul IV intercostal drept parasternal;
V2 (galben) - in spatiul IV intercostal stang parasternal;
V3 (verde) - la mijlocul distantei dintre V2 si V4;
V4 (maro) - in spatiul V intercostal stang pe linia medioclaviculara;
V5 (negru) - in spatiul V intercostal stang pe linia axilara anterioara;
V6 (violet) - in spatiul V intercostal stang pe linia axilara mijlocie.
Se verifica etalonarea aparatului (viteza de inregistrare 25 mm/secsi 1 cm + 1 mV) si se inregistreaza ECG. Se noteaza prezenta durerii anginoase, precum si medicatia cardiologica a pacientului. Se indeparteaza electrozii si gelul.
ECG permite detectarea aritmiilor si tulburarilor de conducere inter si intraventriculare, infarctului miocardic acut sau cronic, ischemiei miocardice, sindroamelor de preexcitatie, hipertrofiilor atriale si ventriculare, suprasolicitarii cordului drept, pericarditei, diselectrolitemiilor si modificarilor induse de unele droguri.
Procedura dureaza maxim 5 min.
Explorarea electrocardiografica de stres:
Testele de efort la cicloergometru sau covor rulant;
Testele farmacodinamice: Ergonovina, Dipiridamol.
Testul de efort (stres)
Este un test neinvaziv, care investigheaz1 capacitatea cordului de a raspunde in conditii de stres si necesita consimtamantul informat al pacientului.
Cel mai utilizat este testul de efort la cicloergometru sau la covor rulant. Efortul este realizat prin pedalare la cicloergometru impotriva unei rezistente mecanice progresiv crescande sau prin alergare intr-un ritm din ce in ce mai alert pe o banda rulanta a c1rei inclinatie creste progresiv. Scopul efortului este atingerea frecventei cardiace maxime teoretice (FCMT = 220-varsta in ani), in cadrul testului maximal de efort. Testul se efectueaz1 dupa inregistrarea ECG de repaus, cu repetarea ECG la fiecare treapta de efort, cu monitorizarea FC si TA. Testul se intrerupe dupa atingerea FCMT sau in cazul in care apar simptome (durere anginoasa) sau modificari ECG ischemice. Pacientul este urmarit clinic si ECG in perioada de recuperare postefort.
La efectuarea oricarui test de efort se recomanda pregatirea trusei de resuscitare la indemana, inclusiv a defibrilatorului.
La pacientii postinfarct miocardic evaluarea ischemiei reziduale se face prin testul submaximal de efort, in cazul caruia frecventa cardiaca tinta este 855 din FCMT.
In cazul pacientilor cu afectiuni musculo-scheletice, neurologice sau insuficienta respiratorie ori arteriopatii obliterante ale membrelor, care nu pot efectua efort fizic se recomanda inlocuirea testului de efort prin testele de stres farmacologic cu Dipiridamol, Adenozina sau Dobutamina.
Testul de stres cu Ergonovina detecteaza ischemia miocardica produsa prin spasm coronarian.
Testul de efort sau testele de stres farmacologic pot fi combinate cu metode imagistice: scintigrafia miocardica de perfuzie sau examenul ecocardiografic bidimensional. Metodele permit detectarea zonelor diskinetice: akinetice (zona de infarct) sau hipokinetice (zonele ischemice).
Testul de stres permite diagnosticul anginei pectorale de efort, evaluarea postinfarct miocardic, evaluarea eficacitatii terapiei antianginoase si antiaritmice si evaluarea postchirurgie cardiaca.
Contraindicatii:
Angina pectorala instabila;
Primile zile postinfarct miocardic acut;
Insuficienta cardiaca congestiva;
Valvulopatii aortice severe;
Insuficienta respiratorie;
Afectiuni musculo-scheletice invalidante;
Arteriopatie obliteranta a membrelor inferioare.
Explorarea dureaza aproximativ 45 min.
Monitorizarea ECG Holter
Este o metoda diagnostica neinvaziva care permite inregistrarea continua a activitatii electrice cardiace pe o perioada mai lunga de timp (24 ore - o saptamana) pe un suport magnetic, care va fi prelucrat ulterior de un soft computerizat.
In paralel cu inregistrarea ECG pacientul este rugat sa tina un jurnal de evenimente, in care sa consemneze orele la care au aparut eventualele simptome.
Testul permite detectarea aritmiilor, a tulburarilor de conducere si a episoadelor ischemice survenite pe durata monitorizarii.
Definitie:
Manevra medicala efectuata in scop diagnostic, utilizata pentru documentarea ischemiei miocardice provocate prin administrarea parenterala a Dipiridamolului (simuland conditii apropiate celor induse de efortul fizic) si dovedita prin criterii clinice, electrocardiografice si/sau imagistice.
Scurt context teoretic:
Testul cu Dipiridamol a fost imaginat de Tauchert in 1974. Testul a fost conceput pentru documentarea anginei pectorale de efort, in cursul inregistrarii electrocardiogramei. Poate fi utilizat si in combinatie cu explorarea imagistica a ischemiei miocardice, prin scintigrama miocardica cu Tc sau in combinatie cu examenul ecocardiografic bidimensional transtoracic.
Testul cu Dipiridamol simuleaza la nivel miocardic conditii apropiate celor determinate de efortul fizic, generate prin urmatoarele mecanisme patogenice:
Dipiridamolul administrat i.v. determina vasodilatatie coronariana ATP-mediata la nivelul arterelor coronare epicardice normale.
Vasodilatatia ATP-mediata din zonele sanatoase adiacente celor cu leziuni arteriale stenotice aterosclerotice va induce prin fenomen de furt coronarian aparitia ischemiei in teritoriul miocardic tributar arterei coronare stenotice, demascand astfel ischemia.
Indicatii:
Diagnosticul anginei pectorale de efort la pacienti care nu pot efectua testul de efort la cicloergometru sau covor rulant, datorita unei patologii asociate (varstnici, afectiuni ale aparatului locomotor, arterita, amputatii ale membrelor, patologie respiratorie cronica cu reducerea capacitatii de efort, afectiuni neurologice sau psihice);
Explorarea ischemiei miocardice postinfarct la pacienti care nu pot efectua testul de efort sau ca echivalent al acestuia, in combinatie cu tehnicile imagistice.
Contraindicatii:
Aceleasi ca ale testului de efort, in functie de categoria de indicatii.
Conditii obligatorii pentru efectuarea testului:
Acceptul pacientului (consimtamant informat);
Echipa medicala calificata si antrenata in rezolvarea unei eventuale urgente cardiologice;
Dotare tehnica corespunzatoare (electrocardiograf, monitorizare electrocardiografica, defibrilator, linie venoasa, trusa de intubatie orotraheala si ventilatie asistata, oxigenoterapie).
Materiale necesare:
Electrocardiograf cu 12 derivatii;
Tensiometru;
Dipiridamol (4 fiole a 2 ml si 10 mg/fiola);
Miofilin fiole;
Nitroglicerina pentru administrare sublinguala;
Garou;
Tampon;
Anstiseptizant;
Seringa sterila, de unica folosinta, de 10 ml;
Ace sterile, de unica folosinta (pentru extragerea continutului fiolajului si pentru punctia venoasa simpla sau branula pentru asigurarea unei linii venoase)
Comprese;
Leucoplast;
Trusa de urgeta.
Tehnica:
Se inregistreaza ECG de repaus cu 12 derivatii standard.
Se administreaza Dipiridamolul i.v. lent, in doza totala = 0,54 mg/ kg corp, cu ritm egal de injectare, pe parcursul a 4 minute.
Pe durata administrarii se urmareste din minut in minut simptomatologia pacientului, TA, frecventa si ritmul cardiac si se inregistreaza electrocardiograma cu 12 derivatii.
Supravegherea clinica si electrocardiografica va continua inca 10 minute dupa incheierea testului farmacologic.
Criterii de pozitivitate a testului cu dipiridamol:
Modificari ECG: subdenivelare a segmentului ST de tip ischemic, ≥ 1 mm in derivatii corespondente, cu durata > 0,08 sec, cu sau fara durere anginoasa si modificari ale TA.
In cazul unui test la Dipiridamol pozitiv, cu modificare ECG si durere anginoasa se recomanda, pe langa administrarea Nitroglicerinei s.l. si antagonizarea farmacologica a Dipiridamolului prin administrarea i.v. de Miofilin.
Criterii de negativitate a testului cu dipiridamol:
Absenta modificarilor ECG mentionate anterior.
In cazul unui test negativ, se poate tenta administrarea unei doze suplimentare de Dipiridamol i.v. = 0,30 mg/ kg in 2 minute, cu inregistrarea ECG din minut in minut, pentru sensibilizarea testului.
Testul cu Ergonovina
Indicatii:
Principiul metodei:
Contraindicatii:
Angina pectorala instabila;
Disfunctie sistolica severa a VS (FE ≤ 40%).
Tehnica:
Se inregistreaza ECG de repaus cu 12 derivatii standard;
Se administreaza i.v. Ergomet in doza totala maxima = 0,2 mg/ kg corp i.v. sau 2 f , in paliere progresive, la interval de 5 minute (respectiv: ¼ f i.v. -1/2 f i.v. - ¾ f i.v. si 1 f. i.v.);
Pe durata administrarii se urmareste din minut in minut TA, FC si se inregistreaza ECG pe toata durata injectarii, precum si la 1', 3', 5' si 10 minute de la terminarea injectarii.
Criterii de pozitivitate a testului cu ergonovina:
Modificari ECG: supradenivelare a segmentului ST de tip ischemic, ≥ 1 mm in derivatii corespondente, cu durata > 0,08 sec, insotite de durere anginoasa.
In cazul unui test la Ergonovina pozitiv, cu modificare ECG si durere anginoasa se recomanda, pe langa administrarea Nitroglicerinei s.l. si /sau administrarea Nifedipinei s.l. (daca TA o permite) pentru contracararea vasospasmului coronarian.
Reactii adverse:
Se datoreaza efectelor vasospastice sistemice ale ergonovinei:
Bronhospasm;
Colica abdominala, mai rar nefretica la un purtator de calcul;
Contractii uterine dureroase si avort iatrogen la gravide.
Accidente:
Inducerea vasospasmului coronarian in teritoriul unei stenoze critice poate favoriza instalarea in cursul tesului cu ergonovina a unui infarct miocardic acut;
Aritmii ventriculare maligne;
Moarte subita.
Testul cu Propranolol
Indicatie si principiu:
Diagnosticul diferential al modificarilor nespecifice de faza terminala ST-T (separarea celor cu substrat functional, neurovegetativ - reversibile prin testul cu Propranolol de cele de cauza organica - nemodificabile prin acest test).
Tehnica:
Se inregsitreaza ECG standard 12 derivatii.
Se administreaza 80 mg Propranolol p.o.
Dupa 90 minute se inregsitreaza dinnou ECG standard 12 derivatii.
Interpretare:
Test pozitiv = disparitia modificarilor ST-T initiale dupa administrarea Propranololului. Dovedeste caracterul functional, nerurovegetativ al modificarilor ST-T.
Test negativ = persistenta modificarilor ST-T initiale dupa administrarea Propranololului. Pledeaza pentru caracterul organic al modificarilor ST-T (nu neaparat ischemic).
Punctia pericardica (pericardiocenteza)
Definitie:
Punctia pericardica este o manevra medicala efectuata in scop diagnostic sau terapeutic, presupunand extragerea sterila a revarsatului lichidian acumulat in sacul pericardic.
Indicatii:
Scop diagnostic: precizarea diagnosticului pozitiv si etiologic al pericarditelor/colectiilor pericardice;
Scop terapeutic
Evacuarea lichidului pericardic cauzator de tamponada cardiaca (pericardiocenteza);
Introducerea intrapericardica a unor droguri in scop terapeutic (citostatice, antibiotice, corticoizi, substante cu efect simfizant).
Contraindicatii:
Absolute:
Incertitudine asupra diagnosticului etiologic al tamponadei (disectie de aorta, ruptura cardiaca in cadrul unui infarct miocardic acut), pana la obtinerea datelor dediagnostic imagistic;
Conditii tehnice inadecvate sau personal necalificat.
Relative:
Diateze hemoragice
Tratament anticoagulant oral cronic
Circumstantele efectuarii punctiei pericardice:
Punctia pericardica programata ("la rece")
Efectuata pentru investigarea etiologiei revarsatului lichidian pericardic (depasind 100 ml);
Efectuata in scop terapeutic (administrare intrapericardica a medicamentelor).
Efectuata in tamponada cardiaca, pentru ameliorarea statusului hemodinamic
Indicata in cazul pericarditelor exudative cu acumulare rapida de lichid (200-300 ml) sau acumulare lenta a unor cantitati impresionante de lichid pericardic (1000-2000 ml).
Responsabilitate:
Punctia pericardica va fi efectuata numai de catre medic, ajutat de asistenta medicala.
Punctia pericardica electiva trebuie efectuata de un medic experimentat; in urgenta, in cazul tamponadei cardiace cu compromitere hemodinamica severa, punctia pericardica evacuatorie va fi efectuata de medic.
Precautii:
Evitarea unei manevre oarbe, cand exista posibilitatea tehnica a efectuarii punctiei cu ghidaj imagistic (de preferat ecocardiografic 2D - metoda Calaghan sau, eventual, radiologic - metoda Standford).
Pregatire corecta a pacientului premergatoare manevrei si verificarea bunei functionari a dotarilor tehnice necesare, inclusiv a trusei de urgenta si a defibrilatorului.
Materiale necesare:
Monitor ECG si tensiometru
Masa sterila pentru instrumentar
Comprese sterile, leucoplast
Tampoane si porttampon
Antiseptice pentru tegumente (alcool iodat, betadina)
Campuri sterile (pentru delimitarea campului operator)
Echipament steril pentru medicul operator (halat, manusi, masca, boneta)
Anestezic local (20 ml Xilina 1%)
Serina de unica folosinta de 10 ml si ace sterile subtiri pentru anestezia locala
Seinga de unica folosinta de 20 ml
Robinet steril cu 3 cai si conector steril de polietilen
Canula sterila lunga (minim 10 cm), cu bizou scurt si lumen larg (16 G)
Recipiente pentru prelevari de laborator (eprubete sterile pentru prelevari bacteriologice, eprubete curate, uscate si heparinate sau citratate pentru examenele biochimice si citologice ale lichidului pleural extras)
Medicatie de urgenta: Xilina 1%, Adrenalina, Atropina
Trusa pentru resuscitare cardiorespiratorie (in stare optima de functionare): balon AMBU pentru ventilatie asistata, trusa de intubatie orotraheala, defibrilator.
Pregatirea pacientului:
Pacientului i se va explica necesitatea manevrei, obtinandu-i-se acordul pentru efectuarea punctiei pericardice
Administrarea de
Atropina 1 mg
Asigurarea unei linii venoase si instituirea perfuziei cu ser fiziologic;
Combaterea anxietatii, sedare, eventual anestezie de scurta durata cu: Diazepam 5-10 mg i.v. sau Midazolam initial 2 mg i.v. bolus in 30 sec (repetabil pana la doza totala de 0,07 mg/kg, fara a depasi 1,5 mg i.v la varstnic). Riscurile anesteziei i.v. sunt reprezentate de detresa respiratorie acuta prin mecanism central. In cazul acestui accident, antagonizarea specifica se va efectua prin administrare rapida de Flumazenil 0,2 mg i.v., in 15 sec, apoi 0,1 mg i.v. rapid la fiecarea minut, pana la reluarea respiratiei sau atingerea dozei maxime de 1 mg.
Monitorizare ECG si automata a TA;
Pozitie sprijinita, semisezanda (45s fata de planul patului), cat mai confortabila;
Eventual oxigenoterapie pe sonda/masca;
Pregatirea campului operator, prin aseptizarea larga si repetata a tegumentelor toracice si plasarea campurilor sterile operatorii.
Sediul punctiei
Va fi ales de catre medic, in functie de experienta acestuia sau riscul estimat de catre operator pentru eventuale accidente/incidente.
Abordul propriu-zis va fi efectuat la 10 minute dupa anestezia locala cu Xilina 1% a planurilor superficiale, cu ajutorul trocarului/canulei 16 G montata la seringa de 20 ml prin intermediul robinetului cu 3 cai.
Progresia intrapericardica se va face lent, sub aspiratie continua, cu urmarirea atenta a derivatiei electrocardiografice de monitor si a aspectului lichidului aspirat.
Aparitia aritmiilor sau modificarea aspectului fazei terminale ST-T a complexelor de baza sugereaza leziune epicardica/miocardica si impune retragerea usoara a acului.
Aparitia in seringa a unui aspirat hemoragic impune usoara retragere a acului, intreruperea evacuarii (prin inchiderea robinetului) si verificarea coagularii lichidului extras in eprubeta (absenta coagularii dovedeste provenienta aspiratului hemoragic din pericard, iar coagularea acestuia demonstreaza aspirarea de sange proaspat, deci un accident). Pentru verificarea provenientei lichidului (sange circulant sau revarsat hemoragic) se poate si masura direct presiunea intrapericardica manometric, prin intermediul robinetului.
Aparitia de sange aerat anunta inteparea accidentala a pulmonului.
Pe toata durata manevrei asistenta va supraveghea foarte atent bolnavul (TA, puls, constienta) si derivatia electrocardiografica de monitor.
Dupa prelevarea probelor de lichid pericardic pentru examenele de laborator si/sau evacuarea cantitatii dorite, canula poate fi extrasa sau poate fi lasata pe loc, cu fixarea la piele si inchiderea robinetului pentru repetarea ulterioara a manevrei.
Se va efectua pansament steril.
Variante tehnice de abord pentru efectuarea punctiei pericardice:
Procedeul Marfan: abord epigastric, subxifoidian, la nivelul unghiului dintre varful apendicelui xifoid si rebordul costal stang. Acul se introduce la un unghi de 45s fata de planul frontal, cu varful acului orientat in sus si spre stanga (spre varful omoplatului stang). Tehnica este potrivita pentru pacientii cu torace larg. Prezinta riscul dilacerarii arterei toracice interne sau epigastrice superioare sau al atriului drept.
Procedeul Dieulafoy abord toracic apical, la nivelul spatiului V intercostal stang, la jumatatea distantei (aproximativ 6 cm) dintre marginea stanga a sternului si linia medioclaviculara. Acul se introduce perpendicular fata de planul frontal. Tehnica este potrivita pentru pacientii cu torace ingust. Prezinta riscul dilacerarii arterei mamare interne si al ventriculului stang.
Procedeu Rendu abord toracic apical jos, la nivelul spatiului VI intercostal stang, la 8 cm de marginea stanga a sternului. Acul se introduce perpendicular fata de planul frontal. Evita riscul inteparii arterei mamare interne.
Procedeu Roth abord toracic parasternal drept, la nivelul spatiului V sau VI intercostal drept, razant cu marginea dreapta a sternului, cu varful acului orientat in sus si spre stanga (spre varful omoplatului stang).
Supravegherea pacientului dupa punctia pericardica:
Se va continua urmarirea clinica (puls, TA, constienta, diureza) si monitorizarea electrocardiografica minim 24 ore dupa punctia pericardica (interval variabil in functie de etiologia tamponadei cardiace).
In primele 2 ore dupa manevra, supravegherea se va face la 15 min interval, apoi la 30 min in urmatoarele 2 ore, apoi la 60 minute in urmatoarele 4 ore.
Accidentele punctiei pericardice:
Manevra oarba, efectuata neexperimentat, este grevata de o rata inalta a complicatiilor (pana la 20%), unele potential letale.
Accidente majore:
Aritmii ventriculare maligne, potential letale (produse prin lezarea traumatica a miocardului ventricular). In cazul aparitiei extrasistolelor ventriculare frecvente, se va retrage acul, se va administra Xilina i.v. bolus. Daca survine tahicardie ventriculara sustinuta, fara raspuns la xilina, sau fibrilatie ventriculara, se intrerupe punctia, se extrage acul din pericard si se procedeaza la defibrilarea electrica.
Asistola este un accident major redutabil, cu risc letal inalt, fiind determinata de reflexul vagal indus de strabaterea seroasei pericardice. Prevenirea sa se face prin administrarea prealabila de Atropina. Bradicardizarea poate precede asistola.
Socul vagal (reactia hemodinamica bradicardie-hipotensiune arteriala) se previne prin administrarea prealabila de Atropina. Aparitia sa impune administrarea rapida de Atropina 1 mg i.v., repetabila la nevoie, concomitent cu cresterea ritmului perfuziei saline si intreruperea punctiei pericardice. Hipotensiunea arteriala persistenta, necorectata sub tratamentul mentionat si insotita de tahicardie persistenta poate reprezenta semnalul unui accident hemoragic major (dilacerare intratoracica a unor vase mari, hemopneumotorax, hemopericard).
Hemopericard prin leziuni traumatice ale vaselor mari (artera toracica interna, artera mamara interna, vase intercostale);
Ruptura cardiaca cu hemopericard si soc cardiogen;
Hemopneumopericard sau pneumotorax prin dilacerarea parenchimului pulmonar;
Leziuni traumatice accidentale ale organelor invecinate (stomac, aorta, esofag, ficat), soldate cu mediastinita, peritonita sau hemoragie interna;
Contaminare septica secundara a pericardului, pleurei sau mediastinului.
Accidente minore:
Hematoame parietale;
Aritmii atriale;
Durere la nivelul peretelui toracic punctionat;
Astuparea canulei in cursul introducerii sau evacuarii (repozitionare, aspirare).
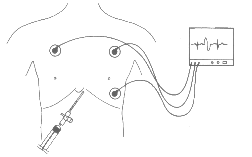
Figura 1- Pericardiocenteza prin procedeu Marfan
|
Politica de confidentialitate |
| Copyright ©
2025 - Toate drepturile rezervate. Toate documentele au caracter informativ cu scop educational. |
Personaje din literatura |
| Baltagul – caracterizarea personajelor |
| Caracterizare Alexandru Lapusneanul |
| Caracterizarea lui Gavilescu |
| Caracterizarea personajelor negative din basmul |
Tehnica si mecanica |
| Cuplaje - definitii. notatii. exemple. repere istorice. |
| Actionare macara |
| Reprezentarea si cotarea filetelor |
Geografie |
| Turismul pe terra |
| Vulcanii Și mediul |
| Padurile pe terra si industrializarea lemnului |
| Termeni si conditii |
| Contact |
| Creeaza si tu |