
ACTUALITATI IN CUNOASTEREA SCHIZOFRENIEI
Schizofrenia, conditie psihiatrica cu o etiologie multifactoriala, continua sa fie evaluata in sensul identificarii celor mai importanti factori susceptibili de a contribui la dezvoltarea si ulterior developarea vulnerabilitatii schizofrenice. Alaturi de factorii genetici, ipoteza dopaminergica a fost cea mai studiata si documentata si desi initial s-a acceptat ca ea justifica aparitia simptomatologiei din schizofrenie, ulterior s-a conturat tot mai clar ideea ca in formularea clasica aceasta ipoteza nu argumenteaza in totalitate dimensiunea clinica a acestei conditii psihiatrice. Evaluarile clinice dinamice si psihopatologice tridimensionale (simptome pozitive, simptome negative, disfunctie cognitiva), analizele critice ale rezultatelor terapeutice anterioare si nu in ultimul rand rezultatele cercetarilor prin neuroimagistica functionala (SPECT, PET) au determinat reevaluarea locului si rolului dopaminei in etiopatogenia schizofreniei.
Dopamina (DA) a fost si este neurotransmitatorul cel mai studiat in tulburarile psihiatrice si in special in schizofrenie. Ipoteza dopaminergica in schizofrenie este probabil, cea mai evaluata atunci cand ne referim la etiopatogenia unei tulburari atat de severe. Acest neurotransmitator este implicat atat in determinismul simptomelor pozitive cat si negative dar, actualmente, este clar dovedit ca aceasta implicare are loc intr-un mod diferit. Studiile prin neuroimagistica functionala ca de ex. SPECT si PET au evidentiat ca in situatia schizofreniei, exista o eliberare excesiva de DA la nivel subcortical, si anume, in ganglionii striati iar neurotransmisia DA-ergica este anormala la nivel cortical. In prezent, este cunoscut ca pacientii cu schizofrenie au un nivel inalt al DA la nivel subcortical si intrasinaptic comparativ cu subiectii de control. In formularea clasica, ipoteza dopaminergica in schizofrenie este sustinuta de cel putin doua observatii:
Simptomele pozitive din schizofrenie sunt asociate cu cresterea activitatii DA in creier;
Antipsihoticele au proprietatea de a reduce activitatea DA-ergica prin antagonizarea receptorilor D2.
Aceasta asociere intre blocada receptorilor DA-ergici si activitatea antipsihotica se coreleaza cu existenta si functionalitatea a doua cai DA-ergice centrale si anume:
o cale cu originea in aria tegmentala ventrala cu proiectii in nucleul accumbens si cortexul prefrontal (CPF); disfunctia acestei cai este responsabila de aparitia simptomelor psihotice si negative din schizofrenie;
a doua cale are originea in locus niger si are proiectii in striatul dorsal; blocada acestei cai determina aparitia de efecte secundare extrapiramidale.
Totusi aceasta ipoteza nu apare ca justificativa pentru toate cazurile de schizofrenie si in special nu explica diferitele forme clinice de boala si mai ales de ce, uneori, si in situatia unei blocade complete a receptorilor D2, simptomele psihotice sunt totusi prezente (Kane J. si colab., 1998). De asemenea, simptomele negative au o scazuta corelatie cu cresterea sau scaderea activitatii DA-ergice (Davis K.L. si colab., 1991; Knable M.B. si colab., 1997).
Totusi, simptomele negative din schizofrenie pot fi corelate cu neurotransmisia DA-ergica deficitara de la nivelul CPF. In situatia unei blocade a receptorilor D2 presinaptici din CPF se poate obtine o eliberare de DA si o activare corticala care au ca rezultat ameliorarea simptomelor negative. Daca se realizeaza o blocada farmacologica a receptorilor D2 la nivelul nucleului accumbens, atunci se obtine o scadere progresiva a activitatii DA-ergice si o ameliorare a simptomelor pozitive din schizofrenie (Carlsson A. si colab., 2001). In conformitate cu ipoteza dopaminergica clasica simptomele din schizofrenie se asociaza cu cresterea activitatii DA-ergice la nivelul cailor mezolimbice iar antipsihoticele reduc substantial aceasta hiperactivitate. Tot in sprijinul acestei ipoteze este si obsevatia ca administrarea de substante stimulatorii pentru activitatea DA-ergica ca de ex. amfetamina poate determina aparitia unor simptome de schizofrenie. Aceste observatii sunt justificative pentru aparitia simptomelor pozitive comporativ cu cele negative care sunt asociate cu o scadere a activitatii DA-ergice.
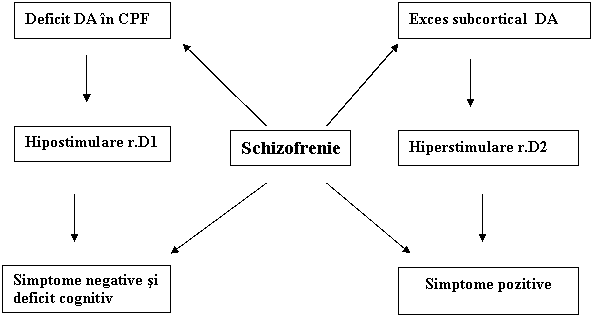
De aici rezulta si dificultatea de a aprecia ca aceasta ipoteza este suficient de explicita pentru aparitia simptomatologiei schizofrenice si, mai ales, de a adopta o terapie farmacologica eficienta. Evaluarile ulterioare privind activitatea DA si implicarea ei in etiopatogenia schizofreniei nu au adus clarificari definitive dar, au evidentiat ca rolul DA in schizofrenie este mult mai complex decat a fost sugerat de clasica ipoteza dopaminergica. Astfel, dupa anul 1988 Weimberger D. si colab au reformulat aceasta ipoteza prin analiza balantei intre actvitatea DA-ergica corticala si subcorticala. In acest sens a fost evidentiat ca nivelul DA corticale este in deficit in timp ce, la nivel subcortical, este in exces. In mod specific simptomele negative si deficitul cognitiv au fost asociate cu deficitul prefrontal al DA si hipostimularea receptorilor D1, in timp ce simptomele pozitive au fost corelate cu excesul subcortical de DA si hiperstimularea receptorilor D2 din striat si sistemul limbic.
Fig. Nr. 1 - Ipoteza disbalansului dopaminergic in schizofrenie
In conformitate cu aceasta varianta a ipotezei dopaminergice rezulta ca simptomele pozitive sunt determinate de o hiperstimulare a receptorilor D2 striatali in timp ce simptomele negative sunt asociate cu o hipostimulare a receptorilor D1 din CPF. Aceasta conceptie, explica mai bine ce se intampla la nivelul activitatii DA-ergice atat la nivel cortical cat si subcortical iar, in acelasi timp, modifica criteriile psihofarmacologice de "atipicitate" a antipsihoticelor. Studiile prin SPECT privind activitatea DA in regiunile subcorticale au evidentiat:
schizofrenia se asociaza cu o exacerbare a activitatii neuronilor DA-ergici, efect care nu se coreleaza cu administrarea medicatiei antipsihotice dar care este prezent la pacientii netratati cu antipsihotice;
cresterea activitatii neuronale la nivel subcortical este asociata cu cresterea eliberarii de DA indusa de administrarea de amfetamina la pacientii cu schizofrenie dar nu si la nonschizofrenici;
excesul sinaptic de DA este un factor pozitiv de predictie al raspunsului simptomelor pozitive la depletia de DA prin administrare de antipsihotice.
In conformitate cu aceasta noua conceptie rezulta ca afinitatea antipsihoticelor fata de receptorii D2 este un bun predictor al aprecierii eficacitatii clinice a acestora. De altfel, atunci cand este analizata natura vulnerabilitatii schizofrenice, mereu sunt asociate si anomaliile in neurotransmisia DA-ergica. Varianta actualizata a teoriei dopaminergice evidentiaza mai adecvat mecanismul de actiune eficient al antipsihoticelor. Astfel:
antipsihoticele care blocheaza receptorii D2 si D3 presinaptici cresc activitatea DA-ergica din CPF si au eficienta asupra simptomelor negative;
antipsihoticele care blocheaza receptorii D2 si D3 postsinaptici de la nivel subcortical (nucleul accumbens) scad activitatea DA-ergica de la acest nivel si au eficienta asupra simptomelor pozitive.
Aceasta modalitate particulara de actiune scoate in evidenta faptul ca disbalansul DA-ergic poate fi atenuat prin actiunea de tip bimodal al unor antipsihotice (eficacitate diferentiata functie de doza de ex doze mari active pe simptomele pozitive si doze mici active pe simptomele negative) pe acelasi tip de neurotransmisie. O alta dimensiune actuala a ipotezei dopaminergice este cea legata de definirea conceptului de atipicitate. Clasic, se accepta ca substantele antipsihotice atipice (Risperidona, Olanzapina, Quetiapina, Amisulpridul, Ziprasidona, Sertindol) sunt un grup caracterizat prin:
actiune farmacologica pe receptorii D2 si 5-HT2B si uneori si pe receptorii. 5-HT2C, a M1,. H1;
eficacitate pe simptomele pozitive, negative, cognitive;
profil bun al efectelor secundare (in special risc scazut de aparitie a efectelor extrapiramidale si a hiperprolactinemiei);
siguranta si tolerabilitate net superioare comparativ cu antipsihoticele conventionale.
Toate antipsihoticele, indiferent ca sunt tipice (neurolepticele) sau atipice, au o rata de afinitate similara si constanta pentru receptorii D2, elementul de diferentiere intre aceste substante fiind viteza cu care ele se decupleaza la nivelul receptorilor respectivi. Important pentru atipicitate este gradul scazut de ocupare a receptorilor D2 si viteza de disociere a substantei antipsihotice fata de acesti receptori. Teoria disociatiei (Kapur S., Seeman P., 2001) sugereaza ca aceasta combinatie intre gradul de afinitate al unei substante pentru un tip de receptor si viteza de disociere fata de acesta sunt elemente importante si suficiente pentru a defini nivelul de eficacitate terapeutica a substantei respective. In conceptia actuala termenul de atipicitate corespunde urmatoarelor caracteristici psihofarmacologice:
Gradul de ocupare a receptorilor D2 este suficient pentru a determina caracterul atipic al unei substante antipsihotice;
Profilul scazut al efectelor secundare este determinat de gradul scazut de ocupare a receptorilor D2 si nu de gradul de ocupare a receptorilor 5-HT2;
Daca gradul de ocupare a receptorilor D2 este excesiv, atunci, se pierde caracterul de atipicitate chiar daca gradul de ocupare a receptorilor 5-HT2 este inaalt;
Rapida disociere intre substanta antipsihotica si receptorii D2 este un factor unic de predictie pentru atipicitate si nu gradul inalt de ocupare a receptorilor 5-HT2, D4 etc.
In conformitate cu cele doua noi teorii (teoria disbalansului in neurotransmisie si teoria disociatiei) s-a incercat o evaluare mai aproape de realitatea clinica a profilului farmacologic al substantelor antipsihotice fata de cei mai importanti neurotransmitatori.
Tab. Nr. 1 Relatia antipsihotice - nivel de afinitate receptorala*
*dupa Goldstein J.M., 2000
a) 5-HT1A >D2 - receptorii 5-HT1A determina instalarea efectului antidepresiv care este modulat de neurotransmisia glutamatergica corticala si contribuie si la instalarea efectelor antipsihotice (v. Ziprasidona);
b) 5-HT2>D2 - acest raport confera caracterul de atipicitate si este un predictor pentru instalarea efectului antipsihotic si aparitia efectelor secundare extrapiramidale (v. Clozapina, Olanzapina, Quetiapina, Risperidona, Sertindol, Ziprasidona, Zotepina);
c) a1>D2 - este un predictor pentru aparitia efectelor secundare cardiovasculare (in special hipotensiune arteriala), (v. Clozapina, Haloperidol, Quetiapina, Risperidona, Sertindol, Zotepina);
d) a2>D2 - este un predictor al mecanismelor asociate cu cresterea eficacitatii terapeutice (v. Clozapina, Quetiapina);
e) M1 >D2 - raportul este un predictor al activitatii anticholinergice (v. Olanzapina);
f) H1>D2 - este un predictor al instalarii efectului sedativ (v. Clozapina, Olanzapina, Quetiapina, Risperidona, Zotepina).
In sinteza, cele doua ipoteze prezentate par a fi mai aproape de realitatea etiopatogenica, clinica si terapeutica a schizofreniei. Este clar ca disfunctia DA-ergica ocupa un loc important, perturbarea timpurie a acestui neurotransmitator fiind unul din factorii de risc importanti pentru schizofrenie. Dovezi suplimentare vin in sprijinul acestei afirmatii. De exemplu un marker morfologic important in schizofrenie este atrofia si reorganizarea celulara a hipocampului. Perturbarea activitatii axei hipotalamo-hipofizo-adrenergice (HHA) si eliberarea de glucocorticoizi influenteaza activitatea hipocampului. In situatia schizofreniei, disfunctia axei HHA, determina o eliberare crescuta de DA crescand densitatea si senzitivitatea receptorilor DA-ergici subcorticali. Aceasta teorie se coreleaza cu rolul factorului stres si, mai ales, cu situatia expunerii mamei gravide la factori stresori. Aceasta interesanta corelatie, in prezent insuficient documentata, se poate asocia, totusi, cu observatia ca, de exemplu, adolescentii schizotipali, in evolutia lor, prezinta un nivel crescut al cortisolului in saliva (Walker E., 2002). Aceste noi conceptii demonstreaza ca mecanismele intime, neurobiologice, care sa justifice aparitia unei afectiuni atat de severe cum este schizofrenia sunt insuficient de bine precizate.
Modificarile specifice schizofreniei incep probabil in perioada intrauterina si sunt rezultatul unor combinatii inca necunoscute intre diversi factori ca de ex. genetici, infectiosi, traumatici, stres. Cert este ca aceste interferente au loc in perioada fetala si ele influenteaza neurogeneza, proliferarea si diferentierea neuronala, sinaptogeneza, stratificarea celulara si/sau mielinizarea, teren pe care 20-30 de ani mai tarziu apar manifestarile psihotice. Un alt factor important care pare sa contribuie la realizarea unor diferente in evolutia schizofreniei ar fi reprezentat de consecintele interactiunilor dintre neurotransmitatori si neurosteroizi. Se cunoaste ca neurosteroizii sunt hormoni sexuali produsi la nivel cerebral cu actiune directa asupra membranelor neuronale. Ei sunt sintetizati din colesterol si sunt produsi intr-un grad mai mare la femei mai ales in timpul graviditatii sau sub actiunea stresului. Unul dintre acestia - alloprepregnanolonul - are proprietati anxiolitice si anticonvulsivante si el poate reprezenta o modalitate naturala de protectie a foetusului fata de consecintele negative ale stresului maternal (Alvir J.M. si colab., 1994). Adeptii teoriei neurodezvoltarii insistand asupra faptului ca agresiunile induse de mediul ambiental asupra creierului determina aparitia unor markeri imediat dupa nastere au evidentiat ca unele aspecte infraclinice omise adeseori ( de ex. excentricitati comportamentale si sociale) pot avertiza asupra riscului la debut in schizofrenie. Atrofia cerebrala si ventriculomegalia apar in stadiile timpurii ale bolii cand subiectii experimenteaza primele simptome si intra in atentia medicului. Se cunoaste ca, acesti markeri morfologici sunt nonprogresivi in timp, dar simptomele clinice se pot amplifica, deteriorarea cognitiva si sociala pot progresa in timp ce morfologic, aspectul creierului nu este diferit dupa 5, 10 sau 15 ani de la debut. Conform aceleiasi teorii, leziunile cerebrale foetale sunt statice, si, uneori, atat de subtile incat consecintele lor nu sunt exprimatr anterior pubertatii, moment in care, probabil, ca sunt realizate conexiunile neuronale cruciale. Desi teoria neurodegenerativa nu aduce informatii certe privind moartea neuronala programata, totusi, ea evoca posibilitatea unor modificari structurale la nivelul dendritelor si al axonilor, disfunctii in metabolismul proteinelor, diminuarea in volum a neuronilor, dezorganizari sinaptice si perturbari in distributia receptorilor. In acest sens sunt de analizat doua ipoteze:
Alterari la nivelul membranei fosfolippideice care determina an timp afectari celulare;
Actiunea toxica a radicalilor liberi la nivelul unui creier dotat cu mecanisme antioxidante de aparare ineficiente.
Dintre toate modificarile morfologice studiate o atentie speciala a fost acordata celor de la nivelul cortexului enthorinal, structura care are o importanta deosebita datorita conexiunilor sale cu ariile senzoriale corticale si cu hipocampul. Cortexul enthorinal este apreciat ca un centru important de informare-procesare, dar si un sistem de filtrare a informatiilor in cadrul circuitului memoriei Papez. La pacientii postmortem examinarile histopatologice au evidentiat tulburari severe in citoarhitectonica straturilor II si III, mai ales la nivel enthorinal. De regula migrarea neuronala, in aceasta arie, se finalizeaza la sarsitul lunii a VI-a de dezvoltare intrauterina de aceea, s-a sugerat ca in schizofrenie exista o probabila tulburare a migrarii neuronale programata genetic si/sau sub influenta unor factori ambientali sau virali (Takei N. Si colab., 1999). De asemenea, au fost evaluate si alte structuri anatomice cum ar fi cele subcorticale si mai ales striatul (putamen, nucleul caudat si accumbens), semnalandu-se o crestere a densitatii neuronale in aceste structuri (Lauer M. si colab., 1997, Beckman H. Si colab., 1997). O alta controversa este legata de evolutia diferentiata a schizofreniei functie de sex, o prima observatie fiind aceea ca formele familiale de boala sunt mai comune sexului feminin. Mai multe cazuri de schizofrenie sunt citate la femeile provenind din mame expuse infectiilor virale in trimestrul II de sarcina (Kirov G. Si colab., 1996, Verdoux H. Si colab., 1997) in timp ce complicatiile obstetricale sunt mai frecvent semnalate la mamele baietilor care fac schizofrenie, ceea ce ar explica debutul mai timpuriu al bolii la sexul masculin cat si evolutia mai severa a acesteia. Aceste corelatii intre factorii de risc in schizofrenie si frecventa, debutul si tipul de evolutie in aceasta boala pot fi conditionate si de faptul ca ritmul dezvoltarii cerebrale este mai rapid la femei comparativ cu barbatii, iar asimetria structurala cerebrala este pierduta la barbati dar nu si la femei. Probabil ca diferentele hormonale stau la baza dimorfismului cerebral legat de schizofrenie. De altfel, estrogenii pot fi competitivi cu DA la nivelul receptorilor DA-ergici (Hafner H. si colab., 1991) si nu este clar daca acesti hormoni actioneaza ca antagonisti DA-ergici, insa femeile cu schizofrenie sunt relativ protejate de simptomele severe ale bolii in perioada unei estrogenii crescute (graviditate, ciclul menstrual) (Hallonquist J.L. si colab., 1993). Hormonii estrogeni cresc functia factorului de crestere neuronala (Toran-Allerand C.D., 1990) si pot preveni fenomenul de moarte neuronala, mecanism care este apreciat ca potential important in aparitia simptomelor de boala. In concluzie, o analiza critica a evolutiei diferentiate a schizofreniei functie de sex evidentiaza ca:
la barbati debutul precoce in schizofrenie este mai frecvent;
istoric mai bogat in complicatii ostreticale este mai des intalnit la barbati;
ventriculomegalia este mai des citata la barbatii schizofreni;
raspunsul terapeutic este mai bun la femeile schizofrene (exceptie formele refractare de boala);
faza prodromala este mai scurta la femei;
functionarea premorbida este mai buna la femei;
efectele secundare ale antipsihoticelor au o frecventa mai mare la femei;
mariajul timpuriu este protectiv pentru barbat (se amana debutul primului episod psihotic).
Alte controverse sunt legate de administrarea medicatiei antipsihotice. De ex. Clozapina care este recomandata in formele refractare de schizofrenie in 0,8% cazuri determina agranulocitoza in primul an de tratament insa acest risc este mult mai mare la femeile cu schizofrenie comparativ cu barbatii cu aceeasi boala (1,2% vs. 0,5%). De asemenea, antipsihoticele din generatia a doua cresc risul la crestere in greutate, risc mult mai mare la femei ceea ce constituie o cauza importanta de stres pentru acestea avand ca final scaderea compliantei terapeutice. Oricum, in general femeiule raspund ,mai bine si mai repede la administrarea medicatiei antipsihotice dar si acest lucru este conditionat de continutul tulburarilor. De ex. simptomele din schizofrenie sunt oarecum diferite functie de sex, continutul delirului de multe ori la femei este mai putin bizar, tematica sa fiind predominent somatica sau romantica (delirul de gelozie). La barbati continutul politic, grandiozitatea, caracterul divin-religios este mai des citat. In general, la femei delirul este mai putin stabil in timp ce la barbati are un caracter mult mai special si mai bizar. Simptome ca apatia, avolitia, aplatizarea afectiva, saracirea limbajului, izolarea sociala au un impact negativ asupra relatiilor interpersonale si soaciale si afecteaza mult mai intens barbatii cu schizofrenie (Fennig S. Si colab., 1995). Simptomele afective, in special din spectrul depresiv sunt mult mai comune femeilor (Goldstein J.M. si colab., 1988) care ajung la abuz de alcool si droguri mult mai rar decat barbatii in timp ce severitatea tulburarilor prin abuz de substante este similara indiferent de sex (Brunette M. si colab., 1997). Trebuie insa afirmat ca de multe ori continutul si caracterul tulburarilor psihopatologice din schizofrenie recunosc si o importanta nuanta culturala. Asa cum s-a specificat anterior o alta deosebire legata de sex se refera la raspunsul terapeutic. S-a observat ca femeile in general raspund la doze mai mici de antipsihotice in timpul fazei acute a celei de mentinere terapeutica cat si in timpul menopauzei (Seeman M.V., 1989; Yonkers K.A. si colab., 1992). O alta problema in controversa este cea a relatiei dintre antipsihotice si hiperprolactinemie. Neurolepticele cresc nivelul prolactinei, ceea ce impune fie reducerea dozelor, fie tratamentul discontinuu. In conformitate cu criteriile de acreditare psihofarmacologica, antipsihoticele din generatia a doua fie nu determina cresterea nivelului de prolactina sau daca da acesta este nesemnificativ (Petty R.G., 1999). Efectele clinice ale hiperprolactinemiei (anovulatia, amenoreea, scaderea libidoului, disfunctie orgasmica, galactoree) sunt mai des citate la femeile aflate in tratament cu antipsihotice si de aceea probabil ca si aceasta explica scaderea compliantei terapeutice. Trebuie specificat ca antipsihoticele din generatia a doua influenteaza in mod diferit nivelul prolactinei in sensul ca fie ca nu o cresc (de ex. Olanzapina, Quetiapina, Clozapina, Aripiprazol), fie ca aceasta crestere este moderata (Risperidona, Amisulprid) si nu intotdeauna cu existenta simptomelor clinice manifeste (Gheorghe M.D., 2002).
La toate aceste controverse nu se poate raspunde decat prin doua intrebari:
Diferentele in organizarea cerebrala, functie de sex determina simptomatologia?
Predominenta unor simptome specifice este determinata de factorii de mediu?
Cu toate aceste argumente si controverse privind diferentele in evolutia schizofreniei prin corelare cu prezenta sau nu a unor factori de risc, sex totusi in gidurile terapeutice nu sunt specificate atitudini diferite functie de acesti itemi de altfel foarte importanti pentru evolutia si prognosticul pe termen scurt si lung al bolii.
In concluzie, teoria disbalansului DA in schizofrenie reprezinta un progres atunci cand se analizeaza dimensiunea etiopatogenica multifactoriala a acestei afectiuni. In aceeasi directie trebuie analizata si interpretata si teoria disociatiei care permite o evaluare mai apropiata de realitatea psihofarmacologica a caracterului atipic atribuit unor antipsihotice. Oricum, ideea de baza este ca schizofrenia este o tulburare cerebrala globala care trebuie analizata in dimensiunea ei etiopatogenica si evolutiva. Teoriile, ipotezele cu care se opereaza in prezent, desi par a fi un exercitiu de gandire medicala, totusi, au marcat, in mod esential, evolutia, tratamentul si prognosticul acestei tulburari mintale.
BIBLIOGRAFIE
Abi-Dargham A. (2002) Recent evidence for dopamine abnormalities in schizophrenia. Eur Psychiatry17 Suppl 4:341-347.
Alvir J.M. et al. (1994) Agranulocytosis:incidence and risk factors. J Clin Psychiatry;55 (suppl B):137-138.
Beckmann H, Lauer M. (1997) The human striatum in schizophrenia. II. Increased number of striatal neurons in schizophrenics. Psychiatry Res; 68:99-109.
Beckmann H. (1999) Developmental malformation in cerebral structures of schizophrenic patients. Eur Arch Psychiatry Clin Neurosci; 249 (suppl 4):44-47.
Brunette M. et al. (1997) Gender differences in patients with schizophrenia and substance abuse. Compr Psychiatry;38:109-116.
Carlsson A et al. (2001) Interactions between monoamines, glutamate, and GABA in schizophrenia: new evidence. Ann. Rev Pharmacol Toxicol 41:237-260.
Crow TJ (1980) Positive and negative schizophrenic symptoms and the role of dopamine. Br J Psychiatry;137:383-386.
Davidson M et al. (1999) Behavioral and intellectual markers for schizophrenia in apparently healthy male adolescents. Am. J. Psychiatry 156:1328-1335.
Davis KL et al.. (1991) Dopamine in schizophrenia: a review and reconceptualization. Am. J. Psychiatry148:1474-1486.
Dickson RA. Et al. (1999) Neuroleptic-induced hyperprolactinemia. Schizophr Res;35:S75-S86.
Fennig S et al. (1995) Gender, premorbid characteristics and negative symptoms in schizophrenia. Acta Psychiatr Scand; 92:173-177.
Gheorghe MD (2000) Bazele neurobiologice ale tratamentului psihofarmacologic in schizofrenie. Rev. Romana de Psihiatrie, seria a III-a, vol. II, n.4:171-177.
Gheorghe MD (2001) Bazele neurobiologice ale schizofreniei - ipoteza dopaminergica. Medicina moderna, vol. III,n.2:92-95.
Gheorghe MD (2001) De la dimensiunea neurobiologica la un nou profil terapeutic in schizofrenie - impactul antipsihoticelor atipice. Rev. Romana de Psihiatrie, seria aIII-a, vol III, n. 3-4:160-163.
Gheorghe MD (2002) Prolactin and Weight Gain in Atypical Antipsychotics. XII World Congress of Psychiatry, Yokohama, Abstract 2:31.
Goldstein J.M. et al. (1993) Gender and mortality in schizophrenia: do women act like men? Psychol Med; 23:941-948.
Goldstein J.M. et al. (1995) Gender and the expression of schizophrenia J Psychiatr Res. 22:141-155.
Hafner H. et al. (1991) Oestradiol enhances the vulnerability threshold for schizophrenia in women by an early effect on dopaminergic neurotransmission. Eur Arch Psychiatry Clin Neurosci.;241:65-68.
Hallonquist J. et al. (1993). Variation in symptoms severity over the menstrual cycle of schizophrenics. Biol Psychiatry; 33:207-209.
Jeffrey M. Goldstein. (2000) The new generation of antipsychotic drugs: how atypical are they? Inter. J. Neuropsychopharmacology 3:339-349.
Kane J et al. (1988) Clozapine for the treatment-resistant schizophrenic. A double-blind comparison with chlorpromazine. Arch Gen Psychiatry 45:789-796.
Kapur S., Seeman P. (2001) Does fast dissociation from the Dopamine D2 receptor explain the action of atypical antipsychotics?: A new hypothesis. Am. J.Psychiatry158:360-369.
Kirov G. Et al. (1996) Do obstetric complications cause earlier age at onset in male than female schizophrenics? Schizophr Res;20:117-124.
Knable MB et al. (1997) Dopamine, the prefrontal cortex and schizophrenia. J. Psychopharmacol 11:123-131.
Lauer M, Beckmann H. (1997) The human striatum in schizophrenia. I. Increase in overall relative striatal volume in schizophrenics. Psychiatry Res; 68:87-98.
Petty R.G. (1999) Prolactin and antipsychotic medications: mechanism of action. Schizophr Res ;35(suppl):S67-S73.
Seeman M.V. (1989) Neuroleptic prescription for men women. Soc Pharmacol;3:219-236
Takei N. Et al. (1994) Prenatal exposure to influentza and the development of schizophrenia: is the effect confined to females? Am J Psychiatry;151:117-119.
Toran-Allerand C.D. (1990) Interactions of estrogens with growth factors in the developing central nervous system. In: Hochberg RB, Naftolin F (eds). The New Biology of Steroid Hormones. New York, NY: Raven Press.
Verdoux H. et al. (1997) Obstetric complications and age at onset in schizophrenia: an international collaborative meta-analysis of individual patient data. Am J Psychiatry; 154:1220-1227.
Walker E. (2002) Risk factors, and the neurodevelopmental course of schizophrenia. Eur. Psychiatry 17 Suppl 4:363-369.
Yonkers KA et al. (1992) Gender differences in pharmacokinetics and pharmacodynamics of psychotropic medication. Am J Psychiatry;149:587-595.
Fig. Nr. 1 - Ipoteza disbalansului dopaminergic in schizofrenie
Tab. Nr. 1 Relatia antipsihotice - nivel de afinitate receptorala*
|
Tip de substanta |
5-HT1A>D2 |
5-HT1A>D2 |
a1>D2 |
a2>D2 |
M1>D2 |
H1>D2 |
|
Clozapina | ||||||
|
Haloperidol | ||||||
|
Olanzapina | ||||||
|
Quetiapina | ||||||
|
Risperidona | ||||||
|
Sertindol | ||||||
|
Ziprasidona | ||||||
|
Zotepina | ||||||
|
Amisulpridul |
|
Politica de confidentialitate |
| Copyright ©
2025 - Toate drepturile rezervate. Toate documentele au caracter informativ cu scop educational. |
Personaje din literatura |
| Baltagul – caracterizarea personajelor |
| Caracterizare Alexandru Lapusneanul |
| Caracterizarea lui Gavilescu |
| Caracterizarea personajelor negative din basmul |
Tehnica si mecanica |
| Cuplaje - definitii. notatii. exemple. repere istorice. |
| Actionare macara |
| Reprezentarea si cotarea filetelor |
Geografie |
| Turismul pe terra |
| Vulcanii Și mediul |
| Padurile pe terra si industrializarea lemnului |
| Termeni si conditii |
| Contact |
| Creeaza si tu |